徐脈・頻拍に対する臨床的対応の全体像
徐脈・頻拍の診療を行う場合に重要なことは、その徐脈・頻拍が不安定な状態にあるかどうかの診断です。
不安定な状態にある徐脈を症候性徐脈(symptomatic bradycardia)、頻拍を不安定な頻拍(unstable tachycardia)といいます。
また、不安定な状態にある徐脈・頻拍は心拍数が不安定領域に入っており、臨床的には緊急且つ重篤な状態です。徐脈の不安定領域とは心拍数が50回/分未満で、頻拍の不安定領域とは心拍数が150回/分を超える場合です。
逆に言えば、不安定領域に入っていない徐脈・頻拍は不安定な状態とは考えられず、現時点では緊急性の低い状態です。このあと、徐脈・頻拍の診療アルゴリズムについて説明しますが、診療アルゴリズムで最も重要なことは症候性徐脈、不安定な頻拍の判定(診断)です。
尚、ここでは徐脈への臨床的対応にテーマを絞って説明していきます。 心肺停止や頻拍に対するアルゴリズムは以下の記事に詳しく説明していますので、そちらからご確認ください。
【関連記事】ACLSとは|ACLSの要点整理|Ⅳ、心肺停止
【関連記事】ACLSとは|ACLSの要点整理|Ⅵ、頻拍への臨床的対応
絶対的徐脈と相対的徐脈
徐脈とは基本的に心拍数の絶対値が60回/分未満をいい、これを絶対的徐脈(absolute bradycardia)といいます。一般的にいう徐脈とは絶対的徐脈のことです。
しかし、ショック状態(典型的には循環血液量減少性ショック、感染性ショックなど)で、本来は頻拍(洞性頻拍)であるべき状況にもかかわらず、心拍数が早くない場合は心拍数が60回/分以上であっても徐脈と考え、これを相対的徐脈(related or functional bradycardia)といいます。
相対的徐脈の病態は、代償期には頻拍となっていて、これが必要心拍数であるにも関わらず、病状悪化と共に心拍数が落ちてきたものです。相対的除脈も徐脈として対処します。
徐脈診療のアルゴリズム
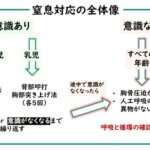
徐脈に対する診療アルゴリズムの全体的な流れは【図表5-1】(このページの一番下に掲載)のとおりです。
それを、一つずつ順番に、「1、症候性徐脈の判断」、「2、症候性徐脈の治療」、「3、症候性徐脈でない場合の対応」、「4、徐脈診療のアルゴリズム(1~3のまとめ)」の順で順序立てて見ていきましょう。
1、最初に行うことは徐脈が症候性徐脈であるかどうかの診断!
最初のステップはその徐脈が症候性徐脈であるかどうかの診断です。症候性徐脈とは重症な自覚症状や他覚所見が、徐脈が原因で起こったものです。症候性徐脈の心拍数は通常50/回分未満であり、50回分以上で症候性徐脈となることはあまりありません。
判定基準の詳細は【図表5-2】の通りですが、現実的な判定基準として重要な項目は、①心拍数50回/分未満、②重篤な自覚症状(胸痛、呼吸困難、意識障害、失神・失神性めまいなど)、③重篤な他覚所見(血圧低下、ショックなど)の3つとなります。そして、同時に徐脈の波形診断も行います。
【図表5-2】症候性徐脈の診断基準
| 以下の1~4を満たしたものを症候性徐脈という。 |
| 1.心拍数は通常50回/分未満である。 |
| 2.重篤な自覚症状がある。 胸痛、呼吸困難、意識障害、失神・失神性めまいなど |
| 3.重篤な他覚所見がある。 血圧低下(ショック)、心不全・肺水腫、急性冠症候群、心室性期外収縮(PVC)など |
| 4.上記2・3は、徐脈が原因で起こっている。 |
2、症候性徐脈と診断したらすぐに治療を!
症候性徐脈を診断すると、次は治療となります。治療には症候性徐脈に対する緊急治療と原因治療があり、臨床現場では同時に行われるはずです。しかし、考え方としては原因を治すことが重要ですので原因診断・治療が優先します。
症候性徐脈の 主な原因は【図表5-3】のとおりですが、特に生命予後に関与する(死ぬかもしれない)、「1、急性冠症候群」と「2、高・低カリウム血症」が重要です。ですから、症候性徐脈と診断した場合は、必ず急性冠症候群と高・低カリウム血症を除外しなければなりません。
急性冠症候群は心電図でのST変化(主にST上昇)の確認が、高・低カリウム血症は血液ガスによるカリウム値の確認が必要になります。ちなみに、重篤になれば心電図でも高・低カリウム血症の診断が可能となります。
【図表5-3】症候性徐脈の原因
| 症候性徐脈の原因 |
|
緊急治療は、基本的に①アトロピン→②経皮的ペーシング(TCP)→③カテコラミンの順番でおこなわれます。症候性徐脈に対する第1選択薬はアトロピンです。アルゴリズム上は、次に経皮的ペーシング(TCP)ですが、TCPの準備には時間がかかる場合が多いため、その場合はカテコラミンを先に投与しても問題ありません。
実際の流れを理解した上で、その使い方まですぐに頭の中に出てくる必要があります。アトロピんや経皮的ペーシング、カテコラミンなど緊急治療の詳細を【図表5-4】にまとめました。
【図表5-4】緊急治療の詳細
| 緊急治療 |
| 1、アトロピン 症候性洞性徐脈の第一選択。初回1mgを静脈内投与、3〜5分ごとに最大3mg(6A)まで |
| 2、TCP(経皮的ペーシング) 以下の場合に適応。特に、2)、3)の場合はTCPが症候性徐脈に対して第一選択。 意識がある患者に対しては、鎮静を行ってから使用。 1)アトロピンに反応しない場合。 2)アトロピンが禁忌。または有効性が認められない場合。 切断型房室ブロック(3度房室ブロックなど)、接合部調律、心室調律など 3)重度の症状を呈している場合。 |
| 3、カテコラミン(ドパミン、アドレナリン) アトロピンまたはTCpが無効であった場合や低血圧の場合に投与。 TCP使用に時間がかかる場合はTCPの前に投与しても良い。 一般的にはドパミン、切迫している場合はアドレナリンを選択。 1)ドパミン:5〜20μg/kg/分 2)アドレナリン:2〜10μg/分(1mgを生食500mlに溶いて60〜300ml/時で投与) |
ちなみに徐脈に対する電気治療が経皮的ペーシングであるのに対して、頻拍に対する電気治療にカルディオバージョンというのがあります。これらの電気的治療に関しては、下記のページで解説していますので、そちらも参考にしてください。
【関連記事】ACLS | 電気治療 | カルディオバージョンと除細動の違い | 同期の有無やエネルギー量の違いについても解説
3、症候性徐脈でない場合は経過観察
前述したとおり、症候性徐脈でない徐脈は、現時点では緊急かつ重篤な状態ではありません。症候性徐脈でないと診断した場合は経過観察を行いましょう。
4、徐脈への治療の全体像
さて、ここまできたら、今までのことをすべてまとめてある【図表5-1】を見ていきましょう。これが、徐脈に対する臨床的対応の全体像です。
どうでしょうか。このように順序立てて論理的に考えていけば、徐脈に対する臨床的対応もしっかりと理解できたのではないでしょうか。
さて、ここでは徐脈について学んできましたが、その他セクションのACLSの要点整理は、以下のリンクよりご確認ください。


 福岡(博多)・北九州・久留米・熊本・長崎などで、AHA公認のBLS・ACLS・ACLS-EP・PEARS・PALS・ハートセーバーAEDコースを開催。
福岡(博多)・北九州・久留米・熊本・長崎などで、AHA公認のBLS・ACLS・ACLS-EP・PEARS・PALS・ハートセーバーAEDコースを開催。